结直肠癌通常为散发病例,但家族聚集现象同样较常见。在所有肠癌患者中,约25%的患者有相应家族史,约10%的患者明确与遗传因素相关。
根据临床表型可分为非息肉性综合征和息肉病性综合征两大类,前者主要是指遗传性非息肉病性结直肠癌(Lynch综合征),后者包括家族性腺瘤性息肉病(FAP)、MutY人类基因相关息肉病(MUTYH-associated polyposis,MAP)、错构瘤息肉病综合征等。
一、Lynch综合征
Lynch综合征是一种常染色体显性遗传肿瘤综合征,约占所有肠癌的2%~4%,其病因是错配修复(MMR)基因变异导致患者结直肠癌及其他多种Lynch综合征相关肿瘤发病风险明显高于正常人群。
Lynch综合征的诊断早期通过各种临床遗传标准(如阿姆斯特丹标准Ⅰ、Ⅱ及各国的修正标准);后期则以分子指标检测为主。
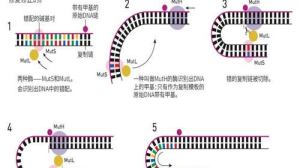
Lynch综合征的致病原因是4个MMR基因(MLH1、MSH2、MSH6和PMS2)之一发生胚系变异。此外,上皮细胞黏附分子(epithelial celladhesion molecule,EPCAM)基因的大片段缺失通过使MSH2启动子甲基化导致基因沉默,也可致病。因此,检测发现MMR基因胚系变异是诊断Lynch综合征的金标准。
1. 检测方法
1)初筛方案:
①MMR蛋白免疫组织化学检测:由于MMR基因缺陷引起的相关蛋白产物截短或缺失,免疫组织化学表现为肿瘤组织的特异性染色阴性。
②MSI检测:推荐用于检测MSI的5个常用位点分别为BAT26、BAT25、D5S346、D2S123和D17S250,若在任何位点均未检测到MSI则肿瘤被认为是微卫星稳定(MSS)。90%以上Lynch综合征患者的肿瘤组织中存在高度微卫星不稳定性(MSI-H)。
2)基因检测:
目前通常使用含多个基因的检测panel进行二代测序。明确患者特定基因变异后,可以使用定向Sanger DNA测序来筛查家庭成员是否存在特定变异。
3)筛查流程:
专家组意见:作为Lynch综合征的初筛手段,应对所有结直肠癌患者行肿瘤组织MMR蛋白免疫组织化学或MSI检测。初筛显示MMR蛋白缺失或MSI-H的患者,建议使用包含MMR基因的检测panel进行胚系测序以明确Lynch综合征诊断,Sanger测序可用于验证家系中已知变异的定点检测。
2. Lynch综合征治疗
1)手术治疗
Lynch综合征患者肠段切除术后第二原发癌在10、20和30年发病风险率分别为16%、41%和62%。研究表明手术多切除10 cm肠管,患者异时性肠癌风险率可以降低31%。但是更大的切除范围意味着更大的创伤,而且影响患者长期生存质量,所以相当比例的患者不愿意接受全结肠切除手术。且多数研究并未显示全结肠切除的生存获益,因此NCCN指南从2018年开始将首选全结肠切除的推荐改为根据临床情况考虑节段或扩大结肠切除术,强调手术范围需要根据多原发肠癌的风险以及患者意愿进行个体化选择。
2)全身系统治疗
Lynch综合征结直肠癌患者的全身治疗方案,暂时参照MSI-H/dMMR表型患者的诊疗方案执行。
专家组意见:基于多项临床研究结果,建议对表型为MSI-H/dMMR的Lynch综合征患者:
① 避免氟尿嘧啶单药辅助化疗;
② 晚期患者推荐一线使用抗PD-1免疫治疗;
③ 局部进展期患者大概率可从PD-1抗体免疫治疗中获益。
林奇综合征与肿瘤发病风险,图片来源于网络,非本文献
3. 家系管理及优生优育
1)肿瘤患者和携带者筛查检测与管理
相较于正常人群,Lynch综合征患者罹患结直肠癌(52%~82% vs. 5.5%)、子宫内膜癌(16%~60% vs. 2.7%)和其他包括胃癌和卵巢癌等癌症的风险明显升高,其风险因不同的MMR基因变异而有所不同:MSH6和PMS2变异的患者在70岁之前罹患结直肠癌的风险率为10%~22%;MLH1和MSH2变异的患者患结肠癌的风险率为40%~80%。
① 结肠癌的随访:若确诊Lynch综合征,建议在20~25岁或比家族中已确诊的最年轻患者早2~5年开始结肠镜检查,每1~2年检查1次。对于MSH6和PMS2变异携带者,可以考虑稍晚年龄开始结肠镜检查。
② 子宫内膜癌的随访:建议通过教育加强对相关症状(如功能失调性子宫出血或绝经后出血)的认识和及时报告。子宫内膜活检具有高度敏感性和特异性,可以考虑每1~2年进行1次子宫内膜活检筛查。对绝经后妇女进行常规经阴道超声筛查尚未表现出有足够的敏感性和特异性,因此不作积极推荐。对于携带MMR基因变异并已经生育的妇女来说,腹式全子宫切除术是一种可以考虑治疗选择。但手术尚未证明能够降低子宫内膜癌的死亡率,且手术时机需结合是否存在其他疾病、家族史和变异基因来进行个体化选择。
2)高危家族成员管理
家族中发现基因变异后,会给其他高危的家族成员提供进行预测性监测的机会。高危家族成员可以定义为变异携带者和(或)先证者的一级亲属。若没有一级亲属或者不愿意接受检测,其他更多的远亲也应该进行已知家族变异的检测。
3)孕产前遗传学诊断
对于生育年龄的患者,建议进行产前诊断和辅助生殖,包括胚胎植入前遗传学诊断。讨论应包括相关技术的风险、局限以及获益。若夫妻双方均为同一MMR基因变异的携带者,需告知存在结构性错配修复缺陷综合征(constitutional mismatch repair- deficiency,CMMRD)的风险。
专家组意见:推荐对Lynch综合征患者的高危家族成员进行基因检测。致病变异携带者应接受结直肠癌、子宫内膜癌等早诊筛查。
二、家族性腺瘤性息肉病
家族性腺瘤性息肉病(FAP)是最常见的息肉病综合征,占所有肠癌患者的1%,包括经典型(classical FAP,CFAP)和衰减型(attenuated FAP,AFAP)。
1. 风险评估及基因检测
FAP属常染色体显性遗传,由APC基因胚系变异导致,近1/3病例的基因变异属新发。新发基因变异个体可以将变异基因传给后代,传递概率为50%。
2021版NCCN指南推荐符合下述任一条件者,进行APC基因检测:
-
>20个腺瘤的个人病史;
-
家族中存在已知的APC基因变异;
-
硬纤维瘤、肝母细胞瘤、甲状腺乳头状癌、多灶/双侧先天性视网膜色素上皮肥厚CHRPE)个人病史。
结合中国患者的特征,2018年中国抗癌协会大肠癌专业委员会遗传学组推荐FAP临床诊断标准:结直肠内弥漫腺瘤性息肉>100个,发病年龄较早;常伴有肠外表型,如CHRPE、骨瘤和硬纤维瘤;常染色体显性遗传。
专家组意见:推荐对临床表型、家族史和个人史符合FAP的患者进行APC基因变异检测。
2. 治疗策略
若不经治疗,FAP发展为结直肠癌几乎是不可避免的。通过早期筛查和息肉切除术,FAP患者发生结直肠癌是可以预防的。
1)结肠息肉:
①手术时机:对于CFAP患者,手术时机取决于腺瘤大小、数量,以及组织学表现(绒毛状结构,高度不典型增生)。手术绝对适应证包括可疑癌变或明显症状(梗阻、出血);相对适应证包括存在多个>6 mm腺瘤,监测期间发现腺瘤数量显著增加,存在高度不典型增生性腺瘤或结肠镜检查依从性有限。
AFAP行结肠切除术的绝对适应证与相对适应证与经典型FAP一致,但约1/3的患者结肠息肉数量有限,定期进行结肠镜下息肉切除术的监测即可。
对于年龄<18岁的年轻患者,息肉病轻并且家族无年轻癌症病史或者严重基因表型,全大肠切除的时间可以个体化选择。
②术式选择:以下3种手术方式:全大肠切除及回肠贮袋肛管吻合(TPC/IPAA)、全结肠切除并回肠直肠吻合(TAC/IRA)、以及全大肠切除并单腔回肠造口(TPC/EI)。
专家组意见:对于CFAP患者,TPC/IPAA是优选治疗,因为其同时避免结、直肠癌的发生;对于AFAP患者,优先考虑TAC/IRA;对于直肠息肉密集且无法通过息肉切除术控制的患者,可以考虑TPC/IPAA。
2)小肠息肉:若息肉显示绒毛状变化或严重不典型增生、直径>1 cm或引起症状,建议内窥镜或手术切除。
3)硬纤维瘤:腹部手术是引发硬纤维瘤的重要原因,也是FAP患者结肠切除术后的主要死亡原因之一。腹腔内硬性纤维瘤大多数出现在结肠切除术后5年内。因为进展期的硬性纤维瘤病有较高的并发症和死亡率,因此尽早诊断可能获益。虽然支持筛查和治疗的数据有限,但仍建议每年体检时常规腹部触诊。若家族中存在有症状的硬性纤维瘤病患者,建议结肠切除术后1~3年内行腹部增强CT/MRI,之后每5~10年检查1次。若腹部出现症状,则需要立即行腹部影像学检查。现有的治疗方法包括手术切除(与高复发率相关)、非甾体抗炎药、抗雌激素、细胞毒性化疗和放疗,最近的研究表明索拉非尼对硬纤维瘤患者有较好的控制作用,治疗总有效率为33%。
3. 家系管理及优生优育
1)CFAP患者的监测管理
① 结肠癌:若患者行TAC/IRA,则根据息肉负担每6~12个月对直肠进行1次内镜评估。若患者行TPC/IPAA或TPC/EI,则视息肉负担每1~3年进行1次内镜下评估回肠储袋或回肠造口。对于具有绒毛状组织结构和(或)高度不典型增生的大型扁平息肉,监测频率应增加至每6个月1次。目前美国食品药品监督管理局(FDA)未批准药物进行FAP化学预防。
② 结肠外肿瘤:
a)十二指肠癌或壶腹周围癌:从20~25岁或结肠切除术前进行上内窥镜检查(包括Vater壶腹的完全显示)。监测间隔频率取决于十二指肠腺瘤的严重程度。
b)胃癌:基底腺息肉在FAP中常见,只有在高度不典型增生的情况下,才应考虑息肉切除。非基底腺息肉应在内窥镜下监测切除。对于内镜下息肉无法切除,活检发现高度异型增生或浸润性癌的患者,应转诊进行胃切除。
c)甲状腺癌:从青少年晚期开始,每年进行1次甲状腺超声检查。
d)硬纤维瘤:每年腹部触诊硬纤维瘤。若有硬纤维瘤家族史,考虑结肠切除术后1~3年内进行MRI或CT扫描,然后每5~10年复查。
e)小肠息肉和肿瘤:可以考虑在硬性纤维瘤的CT/MRI检查中加入小肠显像,尤其是在十二指肠息肉病进展的情况下。
f)肝母细胞瘤:5岁前每3~6个月行肝脏触诊、超声及AFP检测。
③AFAP患者的监测管理咨询:根据患者年龄及腺瘤负担而定:<21岁发现腺瘤,且腺瘤负担小,每1~2年进行1次结肠镜检查并息肉切除;≥21岁发现腺瘤,且腺瘤负荷小,每1~2年进行1次结肠镜检查并息肉切除,也可考虑行TAC/IRA;若密集的直肠息肉不能行息肉切除术治疗,可考虑TPC/IPAA。
结肠外肿瘤:每年进行甲状腺检查;从20~25岁每年进行1次上内窥镜检查(包括Vater壶腹的完全显示),监测间隔频率取决于十二指肠腺瘤的严重程度。
④孕产前遗传学诊断:对于生育期患者,建议选择产前诊断和辅助生殖技术,包括胚胎植入前的遗传学诊断。需充分讨论肿瘤风险、技术局限性和获益。
三、MAP
MAP是一种常染色体隐性遗传综合征,患者易患轻表型腺瘤性息肉病和结直肠癌,主要是由MUTYH双等位基因胚系变异所致。多数MAP患者息肉数<100枚,包括增生性息肉、无蒂锯齿状息肉,以及传统的锯齿状腺瘤。MAP患者结直肠癌发病的中位年龄为45~59岁。另外,MAP患者患十二指肠息肉病比FAP少见,约5%的MAP患者会发生十二指肠癌。
专家组意见:有MAP家族史并且已知的MUTYH变异类型的家族成员接受遗传学咨询。基因检测阳性或者未行基因检测的患者,须在25~30岁开始行结肠镜随访,若肠镜阴性则每2~3年复查;上消化道内镜检查可以从30~35岁开始。21岁以下患者,若为MUTYH双等位基因变异并且瘤荷较小,建议每1~2年行结肠镜检查,并完全切除息肉;患者年龄增大后,可考虑TPC/IRA;直肠息肉密集而息肉切除术无法控制的患者,可以考虑TPC/IPAA。
四、错构瘤息肉病综合征
包括幼年型息肉综合征(JPS)和黑斑息肉综合征(PJS),两者特点如下:
1. JPS
发病率:1/100 000~1/60 000例。
致病基因:SMAID4,BMPR1A。
临床表型:少年时期(10岁前)结直肠多发息肉,结肠息肉倾向于右侧,90%的患者有出血和贫血症;患者的症状强度和诊断年龄各异;约3.50%的患者有相应家族史;遗传性出血性毛细血管扩张(HHT)风险增加。
专家组意见:从15岁开始内窥镜筛查,发现肠道息肉后每年进行1次肠镜检查,未发现息肉者每隔2~3年复查;若由于胃息肉导致需要输血的贫血,可以考虑行胃切除术;SMAD4变异的携带者,出生前6个月筛选与HHT相关的血管病变。
2. PJS
发病率:1/200 000~1/50 000例。
致病基因:STK11(LKB1)。
临床表型:主要特征为有恶性胃肠息肉,往往较大且有蒂;患者嘴唇、颊黏膜、外阴、手指和脚趾上皮肤黏膜黑色素沉着;息肉导致肠套叠、肠梗阻、肠出血等并发症。
专家组意见:25岁开始每年进行乳腺X光和MRI检查,每6个月进行1次临床乳房检查;青少年后期开始,每隔2~3年进行1次内窥镜检查全消化道;30~35岁开始,每隔1~2年进行1次磁共振胰胆管造影或者内窥镜超声检查;8~10岁开始行小肠CT、MRI、肠镜检查或胶囊内镜检查;从18~20岁开始每年盆腔/阴道超声或者宫颈涂片的检查;每年进行睾丸检查和观察女性化特征变化。
引用文献:
中国抗癌协会家族遗传性肿瘤专业委员会. 中国家族遗传性肿瘤临床诊疗专家共识(2021年版)(4)—家族遗传性结直肠癌[J]. 中国肿瘤临床, 2022, 49(1): 1-5. doi: 10.12354/j.issn.1000-8179.2022.20211802
本文仅供医学药学专业人士阅读




.jpg-pd13)
.jpg-pd13)
.jpg-pd13)
.png-pd13)












 X
X