胰腺癌是一种恶性程度极高的肿瘤,由于早期缺乏特异性的临床表现,大多数患者在确诊时已为中、晚期,失去了最佳的手术机会。
近年来,胰腺癌的发病率呈逐渐上升趋势,死亡率在所有恶性肿瘤中位列第四至第五位。据估算,2010年我国胰腺癌新发病例数为68 182例,其中男性40 394例,女性27 788例。胰腺癌发病率为5.19/10万(男性6.00/10万,女性4.33/10万),城市地区胰腺癌发病率(4.40/10万)高于农村地区(3.36/10万);东部地区 (4.39/10万) 高于中部(3.63/10 万) 和西部地区 (3.60/10 万)。据估算,胰腺癌发病率在44岁之前均处于较低水平,自45岁以后快速上升,且男性高于女性,城市高于农村。
当胰腺恶性肿瘤直径超过2 cm时,多数已发生局部侵袭或血行转移,此时手术切除并不能“根除”肿瘤;同时,胰腺癌细胞对放、化疗均不敏感,故除早期手术切除以外,目前仍缺乏其他有效的治疗手段。因此,胰腺癌的早期发现和早期诊断对于提高患者生存率极为重要。
常用的影像学诊断技术,如体表超声、CT 和MRI等,已被广泛应用于消化系统肿瘤的诊断。但是,直径不到2 cm的胰腺肿瘤,却可能成为“漏网之鱼”——因为胰腺的位置特殊,“深藏”在腹膜后。而超声内镜,则能够通过消化道进入人体内部,近距离探查胰腺病变。超声内镜(Endoscopic ultrasound,EUS)检查技术可在胃或十二指肠内以最近的距离对胰腺进行探查,避免了胃肠道内的气体对超声探查的干扰,可提供胰腺实质的高分辨率超声影像,被认为是目前诊断胰腺肿瘤最灵敏的方法。超声弹性成像技术、造影增强谐波成像技术及EUS引导下细针穿刺技术(EUS-FNA)的应用极大提高了超声内镜对胰腺肿瘤的诊断与鉴别诊断能力。
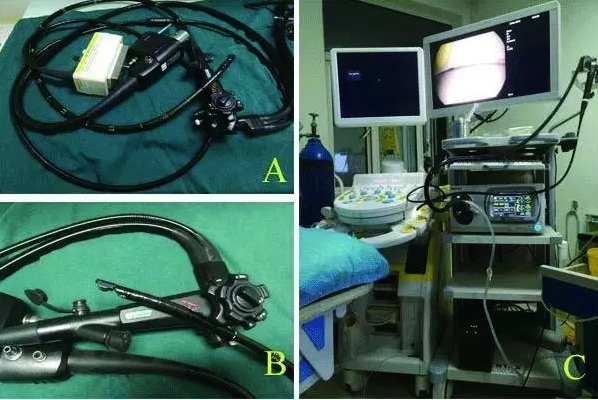
宾得(Pantax)纵轴超声内镜(A和B)和超声主机、内镜主机(C)
不少患者在就诊时常问道:我要看的胰腺上的毛病,为什么让我做“胃镜”呢?其实,这个“胃镜”并不一般,它在普通的内镜头端加了一个微型超声探头,可以在胃肠道内做“B超”,这个探头可以离病灶更近。对于消化道、肝胆胰、腹膜后和纵隔的疾病都能仔细检查。
20世纪80年代,美国首次报道应用超声与普通内镜相结合的检查方法在动物实验中取得成功,超声内镜的出现使内镜技术实现了飞跃性的发展。经过20多年的努力, 超声内镜的技术越来越成熟, 特别是纵轴超声内镜,其应用范围也不断扩大,主要用于胰腺肿瘤的诊断与穿刺、肝胆系统及壶腹部肿瘤的诊断、消化道的黏膜下病变的鉴别诊断以及腹膜后及纵隔占位的鉴别诊断与穿刺等。
胰腺癌是如何发生的
胰腺癌的发生与多种基因突变引起的遗传易感性提高有关。我们在临床上发现,约5%~10%的胰腺癌患者具有家族遗传病史。如家族中有胰腺癌患者,那么其一级亲属的发病风险是一般人群的3倍,并会随着一级亲属患病人数的增加而升高。因此,建议这部分人群要对这位“癌中之王”多加重视,遵照医嘱定期做好体检工作。
还有研究表明,烟草等外源性致癌物可以造成体内胰腺组织DNA损伤,促进癌基因激活与抑癌基因失活,导致胰腺癌发生。
烟草
胰腺癌发病除了受遗传因素的影响外还可能与环境因素有关。研究表明在诱发胰腺癌的诸多危险因素中,吸烟是目前唯一公认的危险因素,与非吸烟者相比,吸烟者胰腺癌发病风险为前者的2.5~3.6倍,并且与吸烟量有关;饮酒在胰腺癌发病中的直接作用尚存在争议,但过量饮酒可以诱发慢性胰腺炎而致癌;大量高脂、高胆固醇饮食导致的过度肥胖可能增加胰腺癌发病的危险,体重指数可能与胰腺癌发病呈正相关。

疾病因素
慢性胰腺炎 研究认为由酒精、胆石症和遗传因素等病因引起的慢性胰腺炎是胰腺癌发病的危险因素。在一项调查研究中,218例慢性胰腺炎患者中,有9例最终患上胰腺癌。一项荟萃分析发现,慢性胰腺炎患者患上胰腺癌的概率增加了20倍。
糖尿病 糖尿病是胰腺癌的早期临床症状,约60%~81%的胰腺癌患者表现为糖耐量降低或发生糖尿病,尤其是Ⅱ型糖尿病及晚发性糖尿病可能与胰腺癌的发病存在一定的联系,但糖尿病能否成为胰腺癌发病的危险因素尚存在争议。
胆囊炎其他疾病 胰腺癌发病还与胆囊炎、幽门杆菌感染、免疫缺陷、胆囊切除、胃切除及阑尾切除等疾病和治疗史有关,具体机制尚不清楚。研究发现,原发性硬化性胆管炎患者的胰腺癌发病风险比一般人群高14倍。
胰腺癌“三大症状”
腹痛
腹痛是胰腺癌的常见或首发症状,典型的胰腺癌腹痛为:疼痛位于中上腹深处,常为持续性进行性加剧的钝痛或钻痛,夜间或仰卧位以及脊柱伸展时疼痛加剧,腹痛剧烈者常伴有持续性腰背部剧痛。
黄疸
黄疸是胰头癌的突出症状,约90%的胰头癌患者会出现黄疸,约半数患者以黄疸为首发症状。
体重减轻
短期内体重减轻虽非胰腺癌的特异性表现,但其发生概率甚至略高于腹痛和黄疸。如发生不明原因的消瘦,应及时前往医院进行有针对性的检查。
消化道症状
胰腺癌患者最常见的消化道症状是食欲不振和消化不良,患者常有恶心、呕吐和腹胀,晚期可有脂肪泻。
总之,腹痛、黄疸和体重减轻是胰腺癌最常见的3大主要症状。但早期胰腺癌一般无特异性症状,往往出现这些症状时,已是疾病晚期。
“火眼金睛”识别早期胰腺癌
直径2 cm以下、无论是否已发生淋巴结转移或胰外浸润,均被定义为小胰腺癌。而临床上常用的影像学诊断技术,如体表超声、CT和MRI等,对“小胰腺癌”漏诊率最高可达30%。超声内镜凭借其近距离、个体化探查胰腺的优势,特别是纵轴超声内镜,具备高清、精细放大功能,可检出直径不超过5 mm的胰腺异常回声,因而可极大提高胰腺小肿瘤的诊断率。
“小胰腺癌”在超声内镜下长什么样?小胰腺癌在超声内镜声像图上多呈低回声改变,内部回声不均匀,边界不规则或呈“蟹爪样”改变。曾有研究表明,对怀疑胰腺小肿瘤的患者进行增强CT和超声内镜检查,结果发现超声内镜诊断胰腺小肿瘤的灵敏度达94.4%,而增强CT的检出率仅有50%。
对于呈等回声表现或者边界不清的小胰腺癌,其发现和鉴别诊断则更加困难。纵轴超声内镜谐波增强造影成像利用超声造影剂的血池显像原理,根据肿瘤与胰腺实质内血管分布的不同,在注入造影剂后,观察可疑病灶与周围胰腺实质增强模式与增强程度的不同,从而确定病变的定位与性质。胰腺癌属于乏血供肿瘤,增强程度通常远弱于周边胰腺实质。因此,纵轴超声内镜谐波增强造影成像可以有效地鉴别胰腺癌与胰腺其他病变,从而提高胰腺癌的早期诊断率。
获取癌细胞的“导航系统”
晚期胰腺癌因侵犯周围血管、组织或器官,或出现远处转移而丧失了手术切除的机会,以联合放化疗为主的综合治疗是局部晚期及转移性胰腺癌主要的治疗手段,而胰腺癌的细胞学性质,则是放化疗的主要依据。因此,对于晚期胰腺癌患者只有获取肿瘤组织活检的病理学结果才能进行放化疗,超声内镜,则是获取肿瘤组织病理学活检的“导航”之一。
超声内镜引导下的细针抽吸/活检是在纵轴超声内镜的引导下将穿刺细针或切割针通过内镜活检钳道穿刺入目标组织,以获取目标的细胞和组织用于病理学诊断。
不同于体表超声引导下和CT引导下的穿刺,在超声内镜下,探头与病灶的距离拉得更近。不仅可以穿刺体表超声不能显示的病灶,而且穿刺针穿过的正常组织和器官少,大大减少了对周边器官的损伤,并发症也相应减少。此外,由于EUS较高的超声频率,其分辨率明显优于体表超声,拥有熟练的操作技术就可以对直径小于5 mm的病变进行穿刺,这是目前其他影像技术引导下经皮穿刺难以做到的。此外,纵轴超声内镜还可以对胰腺癌肝转移灶、周边转移淋巴结进行穿刺,从而提高穿刺的总体阳性率。
什么情况下需要超声内镜
经腹部超声、CT、MRI或PET-CT等检查发现胰腺占位性病变或者可疑胰腺病变者,需进行胰腺的超声内镜。
虽然影像学检查未发现胰腺明显占位者,但提示胰腺有异常,如胰管扩张、胰腺饱满、密度异常等,需进一步进行超声内镜明确病灶;
肿瘤标志物CA199、CA50、CA242或CA72-4指标超过正常值5倍以上,或者动态观察持续增高者,需进一步进行超声内镜诊断;
糖尿病患者出现腹痛、腰背痛、消瘦、黄疸等症状,可进行超声内镜对胰腺进行排查。
另外,一级亲属患胰腺癌者、慢性胰腺炎病史者、有20年以上烟龄者、不明原因消瘦者等,在医生的建议和指导下进行适当的检查。
排除超声内镜检查的禁忌症(妊娠、严重心肺疾病、血管炎、造影剂过敏,以及其他原因不能耐受超声内镜检查者)。
本文仅供医学药学专业人士阅读





-1.jpg-pd13)
-1-scaled.jpg-pd13)
.jpg-pd13)












 X
X